KỶ YẾU CÁC CÔNG TRÌNH NGHIÊN CỨU KHOA HỌC CHUYÊN NGÀNH HUYẾT HỌC - TRUYỀN MÁU
30
QUẢN LÝ LƠ XÊ MI CẤP TRONG GIAI ĐOẠN THAI KỲ
Nguyễn Hồng Sơn1, Trần Thu Thủy1, Nguyễn Quốc Nhật1,
Võ Thị Thanh Bình1, Trần Thị Kiều My2,
Nguyễn Bá Khanh2, Bạch Quốc Khánh1
I. ĐẶT VẤN ĐỀ3
Lơ xê mi (LXM) cấp là một bệnh lý ác
tính của hệ tạo máu và đặc trưng bởi sự tăng
sinh các tế bào non ác tính của hệ tạo máu
trong tủy xương và máu ngoại vi. Tế bào non
ác tính phát triển, lấn át và ức chế quá trình
sinh sản và biệt hóa tất cả các dòng tế bào
máu bình thường trong tủy xương [1]. Bệnh
LXM cấp được chẩn đoán khi mang thai
thường không phổ biến, xảy ra với tỷ lệ
khoảng 1/75000 đến 1/100000 ca mang
thai. Trong đó, LXM cấp dòng lympho
chiếm khoảng một phần ba và LXM cấp
dòng tủy chiếm hai phần ba các trường hợp
[2].
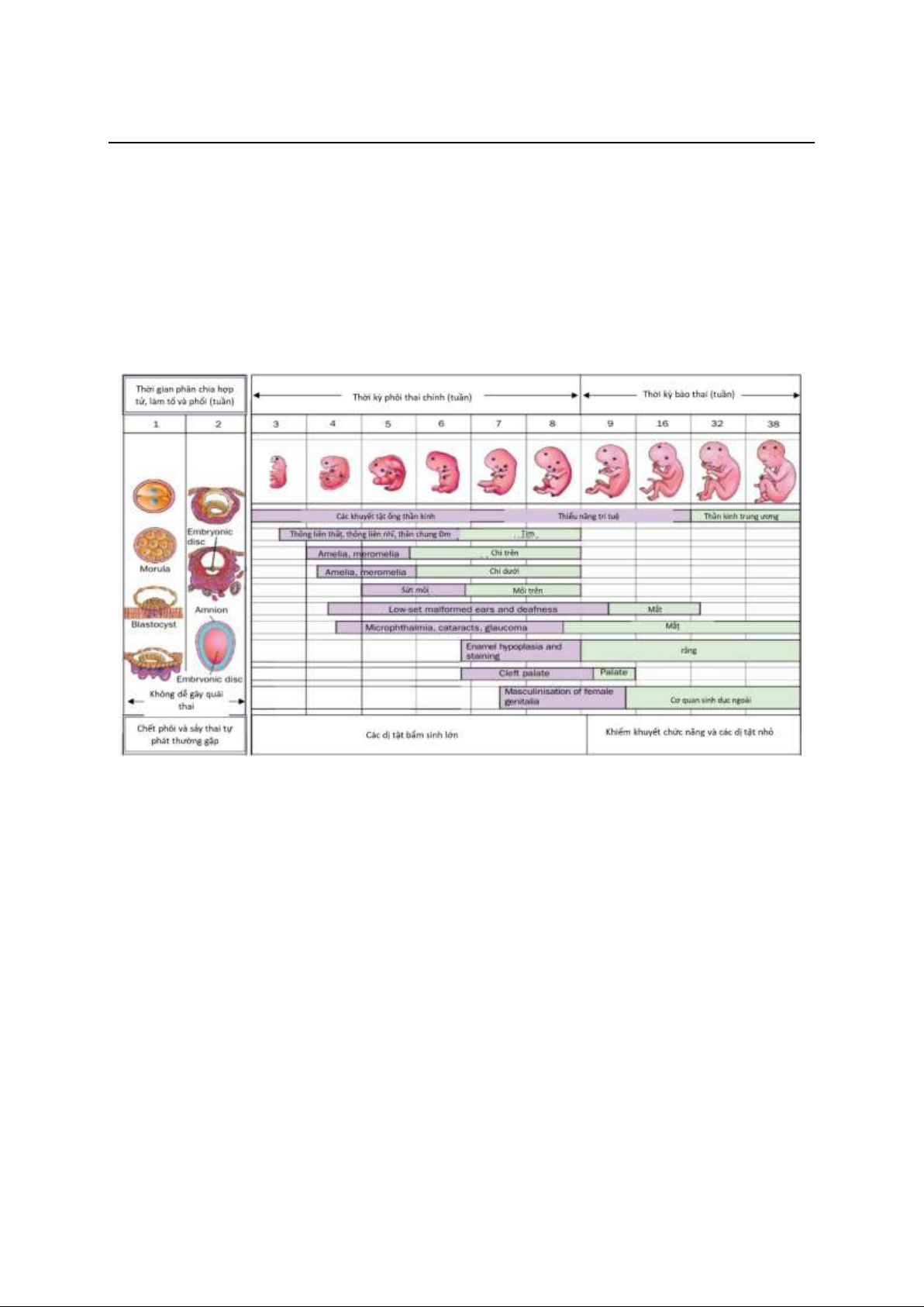
Khi mang thai, một số đặc điểm ban đầu
của LXM cấp, ví dụ như mệt mỏi và khó thở,
hoặc thay đổi tế bào máu ngoại vi, như thiếu
máu và giảm tiểu cầu, có thể nhầm lẫn với
các triệu chứng liên quan đến thai kỳ, dẫn
đến chẩn đoán chậm trễ và điều trị không
phù hợp. Điều trị LXM cấp trong thai kỳ là
một thách thức lớn đối với cả người bệnh,
gia đình và đội ngũ y tế. Các thuốc sử dụng
trong quá trình điều trị bệnh như thuốc giảm
bạch cầu, hóa chất tích cực có thể liên quan
1Viện Huyết học Truyền máu Trung ương
2Đại học Y Hà Nội
Chịu trách nhiệm chính: Nguyễn Hồng Sơn
SĐT: 0981887871
Email: mysunshine2110@gmail.com
Ngày nhận bài: 11/07/2024
Ngày phản biện khoa học: 01/08/2024
Ngày duyệt bài: 01/10/2024
đến kết quả bất lợi cho thai nhi, bao gồm dị
tật hoặc tử vong, đồng thời có thể ảnh hưởng
đến kết quả điều trị của mẹ. Những khó khăn
mà phụ nữ mang thai phải đối mặt khi không
thể sinh con là thường xuyên và người bệnh
cần có đủ thời gian cũng như sự hỗ trợ đáng
kể để đưa ra quyết định của mình. Mặc dù
hướng dẫn chẩn đoán và quản lý bệnh LXM
cấp trong thai kỳ đã được xuất bản bởi Ủy
ban Tiêu chuẩn Huyết học Anh (British
Committee for Standards in Haematology)
vào năm 2015 [3], nhưng quyết định điều trị
thực tế bị ảnh hưởng bởi nhiều yếu tố, như
thể LXM, mức độ nghiêm trọng của bệnh,
tình hình tài chính, hoàn cảnh và niềm tin cá
nhân của người bệnh. Trong bài này, chúng
tôi tập trung vào tổng quan tài liệu về việc
quản lý bệnh nhân LXM cấp trong giai đoạn
thai kỳ.
II. CHẨN ĐOÁN LƠ XÊ MI CẤP TRONG THAI
KỲ
Việc sản xuất quá mức tế bào bạch cầu
chưa trưởng thành hoặc bất thường sẽ dẫn
đến ngăn cản quá trình sản xuất các tế bào
máu bình thường và hậu quả là gây các triệu
chứng liên quan đến thiếu các tế bào máu
như nhiễm trùng, xuất huyết, thiếu máu. Các
tế bào ác tính có thể ra máu ngoại vi, xâm lấn
vào các cơ quan như gan, lách, hạch, làm
tăng thể tích các cơ quan đó [1]. LXM cấp
được chia thành 2 nhóm chính: LXM cấp
dòng tủy (Acute Myelogenous Leukemia -
AML) và LXM cấp dòng lympho (Acute
Lymphoblastic Leukemia - ALL). Hiện nay,