
185
QUẢN LÍ CÁC BỆNH KHÔNG LÂY NHIỄM TẠI CỘNG ĐỒNG
Mục tiêu:
1. Liệt kê đưc 15 bệnh không lây nhiễm cần quản lí, chăm sóc tại cộng đồng
2. Trình bày đưc nội dung quản lí các bệnh không lây nhiễm theo nguyên lí Y học gia
đình
1. TỔNG QUAN BỆNH KHÔNG LÂY NHIỄM
1.1 Khái niệm
Bệnh không lây nhiễm (BKLN) là bệnh không truyền từ người này sang người
khác hoặc từ động vật sang người. Hầu hết BKLN là bệnh mạn tính, khó chữa khỏi.
Có nhiều loại BKLN khác nhau, tuy nhiên hiện nay nhiều chính sách của Liên
Hợp Quốc (UN), WHO tập trung vào 4 nhóm bệnh chính, gồm bệnh tim mạch (tăng
huyết áp, đột quỵ não, suy tim, bệnh mạch vành,…), đái tháo đường (chủ yếu là týp 2),
ung thư, bệnh đường hô hấp mạn tính (COPD và hen suyễn), do những BKLN này
ngoài việc có tỷ lệ mắc lớn và là nguyên nhân chủ yếu gây tàn tật và tử vong ở người
trưởng thành, chúng còn có chung các yếu tố nguy cơ (các yếu tố góp phần làm bệnh
phát triển).
1.2. Thực trạng bệnh không lây nhiễm
Trên thế giới:
Các bệnh không lây nhiễm (BKLN) đang là một thách thức mang tính toàn cầu,
tạo ra gánh nặng rất lớn đối với xã hội và hệ thống y tế, cả ở các nước có thu nhập cao
lẫn các nước thu nhập thấp và trung bình. BKLN chiếm 65,5% trong tổng số 52,7 triệu
ca tử vong năm 2010 trên toàn cầu, tăng 30% so với năm 1990, chủ yếu do tăng trưởng
dân số và giá hóa dân số. Nằm trong 10 nguyên nhân tử vong chung và ba trong số 10
nguyên nhân tử vong sớm trên toàn cầu là do BKLN. Tử vong do bệnh tim mạch
chiếm tỷ lệ cao nhất so với tổng số ca tử vong liên quan BKLN tại các nước thu nhập
cao (39%), thu nhập thấp và trung bình tại Đông Nam Á (43%) và Tây Thái Bình
Dương (50%). Ung thư là BKLN gây tử vong đứng thứ hai ở các nước thu nhập cao
(31%) và Tây Thái Bình Dương (26%), nhưng đứng thứ 3 tại Đông Nam Á (15%).
Trong khi các bệnh tâm thần đứng thứ 3 tại các nước thu nhập cao, chúng chỉ chiếm tỷ
lệ thấp (1%-3%) tại các nước thu nhập thấp và trung bình tại châu Á. Ngược lại, các
bệnh hô hấp mạn tính chỉ chiếm 7% tổng số tử vong do BKLN tại các nước thu nhập
cao, nhưng 13% tại các nước thu nhập thấp và trung bình tại Tây Thái Bình Dương và
18% tại Đông Nam Á.
Dự báo tỷ lệ tử vong do BKLN sẽ tăng 15% trong khoảng thời gian từ 2010–
2020 tương ứng với khoảng 44 triệu ca tử vong; tăng cao nhất (khoảng 20%) ở khu
vực châu Phi, Đông Nam Á, Đông Âu. Vào năm 2030, số ca tử vong do các BKLN ở
các nước có thu nhập thấp sẽ cao hơn 8 lần so với ở các nước có thu nhập cao.
WHO ước tính so với năm 2008 vào năm 2030 tỷ lệ tăng các ca mới mắc ung thư
là khoảng 82% ở các nước có thu nhập thấp, 70% ở các nước có thu nhập trung bình

186
thấp và 58% ở các nước thu nhập trung bình cao, và 40% ở các nước có thu nhập cao.
Tại Việt Nam:
BKLN đang có xu hướng gia tăng nhanh ở Việt Nam. Tỷ trọng những người tử
vong do BKLN trong tổng số tử vong đã tăng từ 56% năm 1990 lên 72% năm 2010.
Trong đó, bệnh tim mạch chiếm 30% tổng số trường hợp tử vong, ung thư 21%, bệnh
đường hô hấp mạn tính 6%, bệnh đái tháo đường 3%, bệnh tâm thần-thần kinh 2%. Do
vậy, hiện nay, hoạt động phòng chống BKLN của Việt nam đang tập trung vào các
nhóm bệnh chính gồm: THA, bệnh tim mạch (đột quỵ, suy tim, bệnh mạch vành…),
ĐTĐ, các bệnh ung thư và COPD. Đây là những BKLN có tỷ lệ mắc cao và là nguyên
nhân chủ yếu gây tàn tật và tử vong ở người trưởng thành. Bộ Y tế đã đưa 15 bệnh
thuộc 5 nhóm bệnh mạn tính cần phải quan tâm phát hiện sớm; điều trị và quản lí tại
cộng đồng bao gồm:
1) Tăng huyết áp;
2) Đái tháo đường typ 2;
3) Hen phế quản;
4) Bệnh phổi tắc nghẽn mạn tính (COPD);
5) Tâm thần phân liệt;
6) Động kinh;
7) Rối loạn trầm cảm;
8) Rối loạn lo âu;
9) Rối loạn tâm thần do rượu;
10) Ung thư vú;
11) Ung thư cổ tử cung;
12) Ung thư khoang miệng;
13) Ung thư phổi;
14) Ung thư tuyến tiền liệt;
15) Ung thư đại-trực tràng.
2. YẾU TỐ NGUY CƠ CỦA BỆNH KHÔNG LÂY NHIỄM
Đối với các BKLN thường không xác định được nguyên nhân cụ thể mà chỉ có
một nhóm yếu tố nguy cơ góp phần làm bệnh phát triển gồm: Yếu tố về hành vi lối
sống như hút thuốc lá, lạm dụng rượu, bia, dinh dưỡng không hợp lý và ít hoạt động
thể lực. Các yếu tố nguy cơ về hành vi sẽ dẫn tới các biến đổi về sinh lý/chuyển hóa
bao gồm: THA, thừa cân béo phì, tăng đường máu và rối loạn lipid máu. Sự gia tăng
các yếu tố nguy cơ trên có liên quan với các yếu tố môi trường, kinh tế, xã hội… dưới
đây là một số yếu tố nguy cơ chung của các bệnh ung thư, tim mạch, ĐTĐ, bệnh phổi
mạn tính:
Bảng 1. Các yếu tố nguy cơ chung của một số bệnh không lây nhiễm thường gặp
Yếu tố nguy cơ của BKLN
Các BKLN chủ yếu
Tim mạch
Đái tháo đường
Ung thư
COPD,
HPQ
Hành vi nguy cơ
Hút thuốc lá
X
X
X
X
Dinh dưỡng không hợp lý
X
X
X
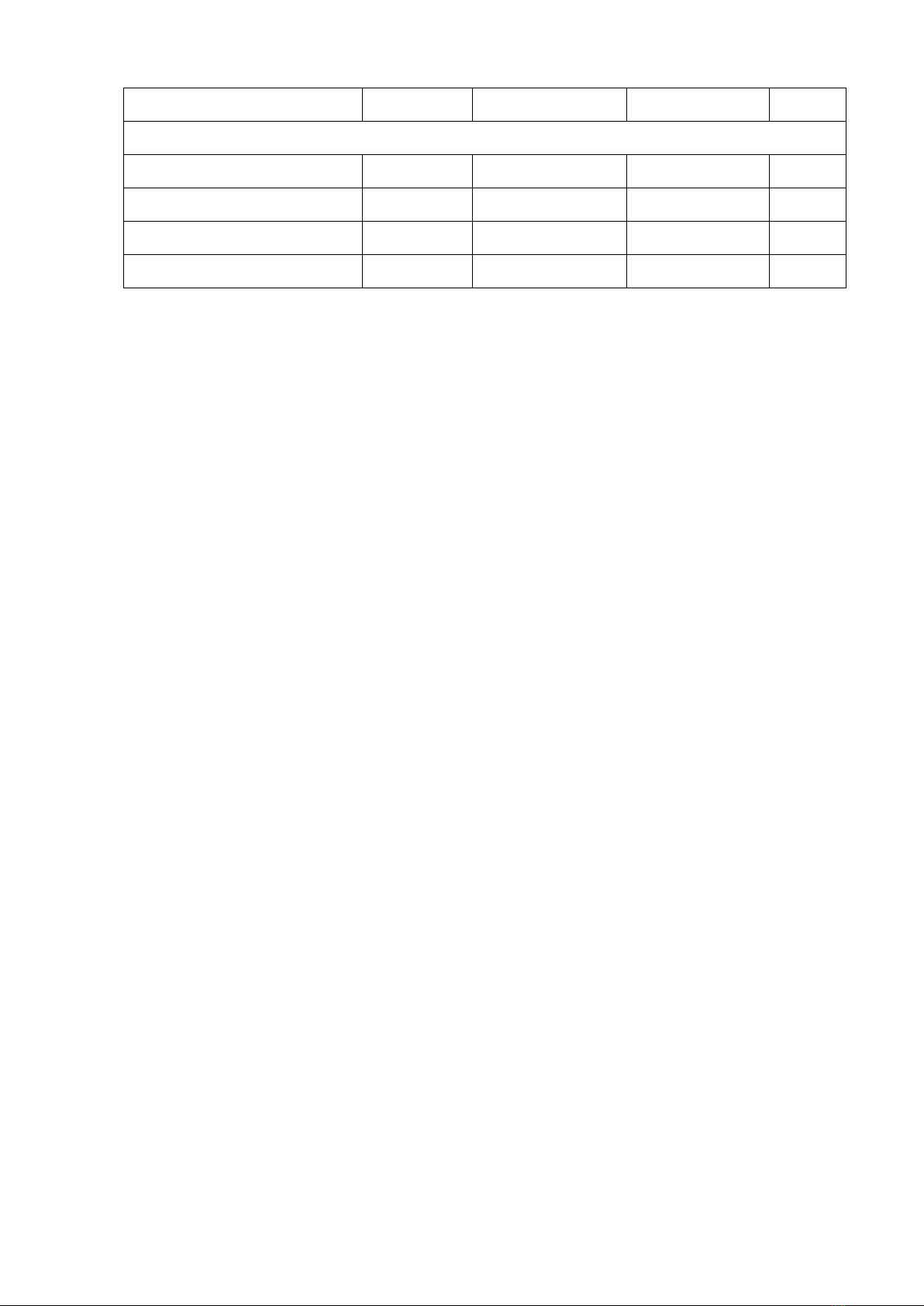
187
Ít hoạt động thể lực
X
X
X
Yếu tố nguy cơ chuyển hóa
Béo phì
X
X
X
Tăng huyết áp
X
X
X
Tăng đường huyết
X
X
X
Rối loạn lipid máu
X
X
X
2.1. Hút thuốc lá
Việt nam là một trong 15 nước có số người sử dụng thuốc lá cao nhất thế giới
(khoảng gần 16 triệu người). Theo kết quả điều tra năm 2015, tỷ lệ hút thuốc lá ở nam
giới từ 15 tuổi trở lên chỉ giảm 2,1% so với năm 2010, vẫn còn ở mức 45,3% (2010 là
47,4%). Trong số những người không hút thuốc, có 55,9% số người đang đi làm có
tiếp xúc với khói thuốc tại nơi làm việc; tỷ lệ tiếp xúc thường xuyên với khói thuốc tại
gia đình là 67,6%. Mỗi năm, sử dụng thuốc là nguyên nhân gây tử vong của hơn
40.000 người Việt nam, tức là khoảng hơn 100 người trong 1 ngày. Con số này sẽ tăng
lên thành 70.000 người vào năm 2030.
2.2. Sử dụng rượu, bia, đồ uống có cồn ở mức có hại
Trong khi mức tiêu thụ của thế giới đang chững lại thì Việt nam là một trong số
ít quốc gia có xu hướng gia tăng nhanh về mức tiêu thụ đồ uống có cồn bình quân đầu
người. Theo số liệu quy hoạch ngành rượu bia, nước giải khát, mức tiêu thụ rượu, bia
bình quân đầu người (trên 15 tuổi) quy đổi theo rượu nguyên chất đã tăng 300% sau 10
năm từ 2001 đến 2010. Theo ước tính của WHO, năm 2010 mức tiêu thụ rượu bia bình
quân đầu người của Việt nam đã ở mức 6,6 lít, cao hơn mức trung bình của thế giới.
Việt nam luôn nằm trong nhóm các quốc gia có mức tăng trưởng tiêu thụ bia hàng năm
cao nhất, mức tăng trưởng tiêu thụ bia năm 2011 so với năm 2010 cao nhất thế giới,
với 14,8%.
Đặc biệt, tình trạng sử dụng rượu, bia ở mức có hại ở nam giới và tỷ lệ sử dụng
rượu, bia ở vị thành niên, thanh niên và nữ giới đang tăng nhanh và hiện ở mức cao.
Theo điều tra năm 2010-2015 trong nhóm tuổi 25-64, tỷ lệ nam giới có uống ít nhất 5
đơn vị rượu/ bia trong 1 ngày bất kỳ trong tuần vừa qua chiếm 25,2% .
2.3. Dinh dưỡng không hợp lý
Dinh dưỡng hợp lý và tăng cường hoạt động thể lực có ý nghĩa quan trọng trong
việc phòng ngừa xuất hiện các bệnh mạn tính không lây.
Theo kết quả điều tra STePS (STEP wise approach to Surveillance) năm 2015,
tỷ lệ ăn ít rau/trái cây là 57,2% (63,1% ở nam giới; 51,4% ở nữ). Tỷ lệ người luôn luôn
hoặc thường xuyên ăn thức ăn chế biên sẵn có nhiều muối là 10,0% (ở nam là 11,8%;
nữ là 8,2%).
2.4. Ít hoạt động thể lực
Lợi ích của hoạt động thể lực với sức khỏe sẽ tăng thêm tùy thuộc vào thời
gian, cường độ, mức độ thường xuyên của hoạt động thể lực. Muốn phòng được bệnh
mạn tính không lây người trưởng thành cần có ít nhất 150 phút hoạt động thể lực trung

188
bình/tuần. Trẻ em và thanh thiếu niên nên có hoạt động thể lực ít nhất 60 phút/ngày.
Kết quả điều tra STEPS năm 2015, tỷ lệ người trưởng thành ít vận động thể lực
là 28,1% (nam giới 20,2%; nữ giới 35,7%); trong đó tỷ lệ ít hoạt động thể lực ở thành
thị cao hơn ở nông thôn. Điều tra gần đây của tổ chức Heath Bridge Canada trên 3.600
người dân Hà nội, Huế, thành phố Hồ Chí Minh cho thấy có đến 34% người không
tham gia bất kỳ hoạt động thể thao nào với các nguyên nhân chủ yếu là không có thời
gian (84%), ngại dậy sớm, ngại vận động (9%) và thiếu phương tiện, địa điểm tập
luyện (2%).
2.5. Tăng huyết áp
Tại Việt nam, tỷ lệ mắc THA đang gia tăng một cách nhanh chóng. Theo thống
kê, năm 1960, tỷ lệ THA ở người trưởng thành phía bắc Việt nam chỉ là 1% và hơn 30
năm sau (1992) theo điều tra trên toàn quốc của Trần Đỗ Trinh và cộng sự thì tỷ lệ này
đã 11,2%, tăng lên hơn 11 lần. Kết quả điều tra của Chương trình phòng, chống bệnh
tim mạch quốc gia cho thấy tỷ lệ THA ở nhóm người từ 25 tuổi trở lên là 25,1% năm
2008 và 47,3% năm 2015.
2.6. Thừa cân, béo phì
Ở Việt nam, theo Tổng điều tra dinh dưỡng năm 2000 và Tổng điều tra thừa cân
béo phì ở người trưởng thành 25-64 tuổi năm 2005 do Viện dinh dưỡng tiến hành cho
thấy trong thời gian 5 năm, tỷ lệ thừa cân, béo phì (BMi ≥25) và béo phì (BMi ≥30)
tăng gấp 2 lần tương ứng từ 3,5% và 0,2% (2000) lên 6,6% và 0,4% (2005). Tỷ lệ
thừa cân-béo phì năm 2005 cao hơn so với năm 2000 ở cả khu vực thành thị (15,3% so
với 10,8%) và nông thôn (5,3% so với 3,0%), tỷ lệ này ở thành thị luôn cao hơn nông
thôn ở cả hai thời điểm. nếu xét theo vùng sinh thái thì tỷ lệ thừa cân, béo phì thấp
nhất ở vùng Đồng bằng sông Hồng (1,9% lên 3,3%) và vùng núi Đông Bắc Bộ (0,9%
lên 3,1%); cao nhất ở vùng Đông nam Bộ (từ 8,7% lên 15,2%) và Đồng bằng sông
Cửu Long (7,4% lên 10,3%). Nếu sử dụng ngưỡng phân loại BMI khuyến nghị cho
người Châu Á (BMi ≥ 23) thì tỷ lệ thừa cân-béo phì tăng từ 11,7% lên 16,3%, trong đó
khu vực thành thị tăng từ 24,5% lên 32,4% và ở khu vực nông thôn tăng từ 9,3% lên
13,8% trong giai đoạn 2000-2005. Năm 2010, kết quả điều tra STEPS cho thấy tỷ lệ
thừa cân, béo phì ở người độ tuổi 25-64 là 26,9%, trong đó tỷ lệ ở thành thị và nông
thôn tương ứng là 35,7% và 23%.
2.7. Tăng cholesterol máu
Ở người trưởng thành Việt nam, theo kết quả điều tra STEPS 2015, tỷ lệ tăng
cholesterol (>5,0mmol/L) là 30,2%; trong đó tỷ lệ ở nam giới và nữ giới tương ứng là
25,2% và 35,0%.
2.8. Tăng đường máu
Theo STEPS 2015, tỉ lệ ĐTĐ tại Việt Nam hiện vào khoảng 3%, tương đương
3,5 triệu người. Tỉ lệ rối loạn đường huyết lúc đói là 3,6%
3. QUẢN LÍ BỆNH KHÔNG LÂY NHIỄM THEO NGUYÊN LÍ YHGĐ
Tập trung vào một số bệnh thường gặp tại cộng đồng: Tăng huyết áp, đái tháo đường,
hen phế quản, COPD, một số ung thư phổ biến, một số rối loạn tâm thần thường gặp
3.1. Nguyên tắc quản lí bệnh mạn tính không lây nhiễm

189
1. Phát triển mối quan hệ điều trị với người bệnh
2. Tập trung vào mối bận tâm và những vấn đề ưu tiên của người bệnh
3. Sử dụng mô hình 5 chữ A bao gồm : Đánh giá (Assess), Đưa lời khuyên
(Advise), Đồng thuận (Agree), Giúp đỡ (Assist) và Sắp xếp (Arrange).
4. Hỗ trợ người bệnh tự quản lí bệnh tật
5. Tổ chức các hoạt động theo dõi một cách chủ động
6. Gắn kết với các nhận viên y tế khác như nhà giáo dục, nhân viên hỗ trợ, điều
dưỡng, cán bộ dược,… với người bệnh để cùng chăm sóc
7. Gắn kết người bệnh với các nguồn lực của cộng đồng
8. Sử dụng các thông tin viết sẵn: đăng kí, kế hoạch điều trị, theo dõi, nhắc nhở
9. Làm việc nhóm giữa các nhân viên y tế (nhóm chăm sóc đa ngành)
10. Đảm bảo tính liên tục trong quản lí, điều trị
3.2. Phối hợp trong quản lí bệnh mạn tính không lây nhiễm
Sự phối hợp 3 bên bao gồm: người bệnh, gia đình người bệnh, nhân viên y tế và
đối tác cộng đồng sẽ giúp cho quá trình điều trị và quản lí bệnh mạn tính không lây
nhiễm tốt hơn.
Với người bệnh và gia đình người bệnh
- Bảy tỏ mối bận tâm của mình
- Thảo luận về kế hoạch điều trị, chăm sóc
- Thương thuyết một kế hoạch điều trị với nhân viên y tế
- Quản lí các vấn đề sức khỏe của bản thân
- Tự theo dõi các triệu chứng chính và điều trị
- Theo dõi và tái khám đều đặn.
Với nhân viên y tế
- Thực hiện đánh giá toàn diện vấn đề của người bệnh và đưa ra chẩn đoán
- Khai thác được những mục tiêu điều trị của người bệnh
- Thống nhất kế hoạch điều trị với người bệnh
- Kiểm tra, thay đổi kế hoạch điều trị nếu cần
- Khơi gợi những mối bận tâm của người bệnh
- Đánh giá tình trạng lâm sàng của người bệnh
- Đánh giá mức độ sẵn sàng chấp nhận kế hoạch điều trị
- Trao đổi, chia sẽ cá thông tin về nguy cơ sức khỏe
- Chuyển tuyến nếu cần đánh giá sâu hơn để đưa ra chẩn đoán và kế hoạch điều
trị
- Sắp xếp những buổi tái khám
- Hỗ trợ người bệnh tự quản lí vấn đề sức khỏe của bản thân
- Liên kết với các đối tác như nhà giáo dục, nhân viên xã hội cùng tham gia
- Liên kết với các nguồn lực cộng đồng để theo dõi, hỗ trợ điều trị thường xuyên
3.3. Công cụ áp dụng để quản lí bệnh không lây nhiễm
Triển khai công tác phòng, chống và quản lí bệnh không lây nhiễm rất cần có
hồ sơ quản lí sức khỏe cá nhân để thông tin có được một cách đầy đủ và cập nhật. Hồ
sơ sức khỏe ghi nhận thông tin về cá nhân trong mối liên quan với gia đình và cộng
đồng. Từ dữ liệu cơ bản như giới tính, tiền sử, bệnh sử... đến dữ liệu lâm sàng, thuốc
được chỉ định dùng...) và kết quả cận lâm sàng. Hồ sơ quản lí sức khỏe cũng chứa các











![Bài tập Con người và sức khỏe: [Mô tả chi tiết hoặc lợi ích của bài tập]](https://cdn.tailieu.vn/images/document/thumbnail/2025/20251123/thaohoang9203@gmail.com/135x160/95031763951303.jpg)










![Trắc nghiệm Chăm sóc sức khỏe cộng đồng [Mới nhất]](https://cdn.tailieu.vn/images/document/thumbnail/2025/20251114/kimphuong1001/135x160/99881763114353.jpg)



