Sốt rét ác tính
(Pernicious Falciparum Malaria)
(Kỳ 3)
4.3.3. Cắt cơn co giật kiểu động kinh:
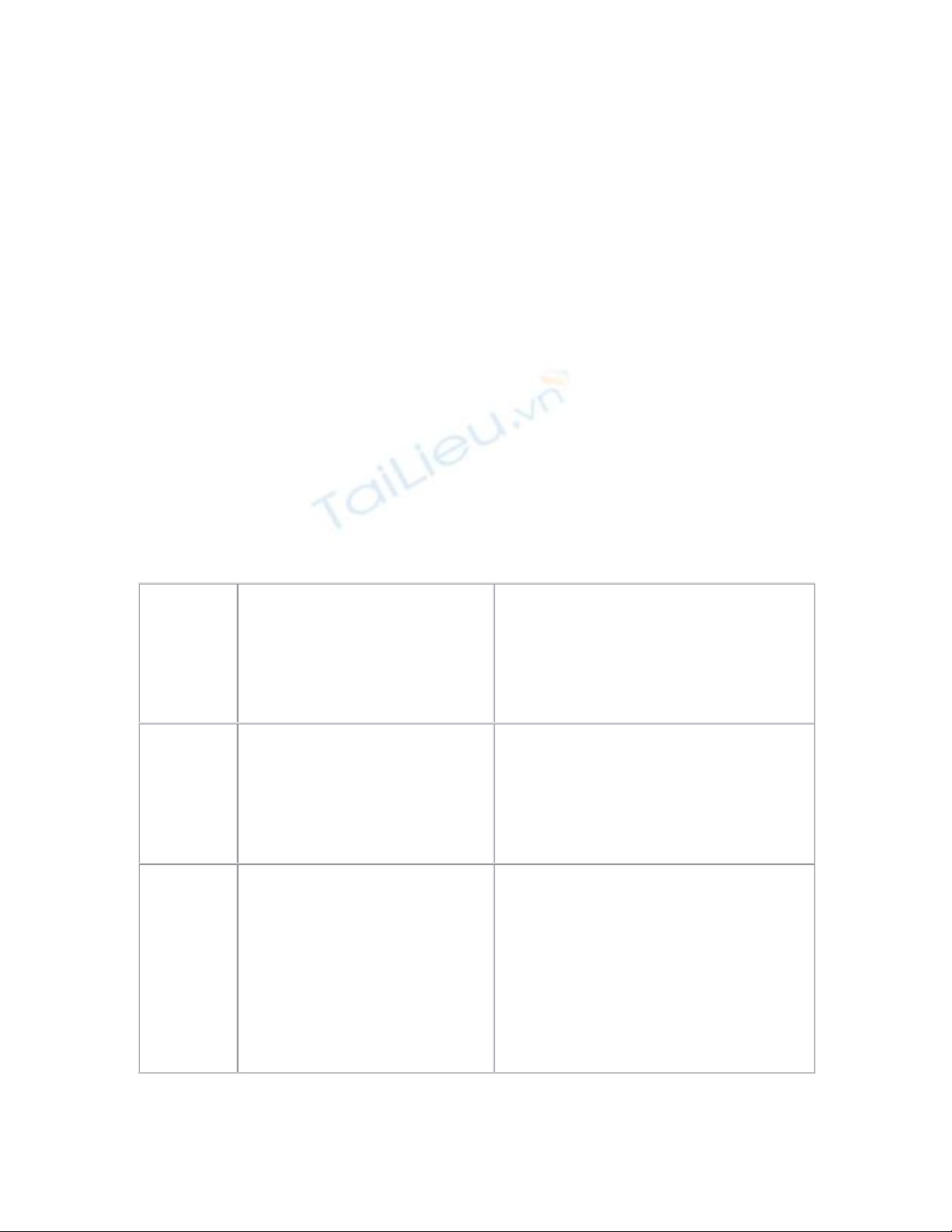
• Dùng thuốc theo 4 mức độ:
M
ức
độ
Triệu chứng Thuốc dùng
I Co giật cục bộ: tay, b
àn
chân, hàm răng, nhãn cầu...
DIAZEPAM li
ều cao ± dung
dịch liệt hạch nhẹ
II Co giật toàn thân nhẹ:
- Cơn ngắn: 10 giây
- Khoảng cách:
> vài
Tăng liều DIAZEPAM
+ DOLARGAN
giờ
III Co giật toàn thân nặng:
- Cơn dài: 1-
2 phút
giây
- Khoảng cách: 15-
30
phút
Tăng liều DIAZEPAM
+ DOLARGAN
+ GARDENAL
IV Trạng thái co giật li
ên
tục:
Cuối c
ơn: tím tái, đe
doạ ngạt
Như trên
+ THIOPENTAL 1%
+ sẵn sàng n
ội khí quản hoặc
mở khí quản
+ Hô hấp viện trợ
4.3.4. Cấp cứu suy tuần hoàn (STH) theo nguyên nhân:
Bệnh nhân SRAT thể não ngay từ ngày đầu có thể tụt huyết áp <80 mmHg
và mạch nhanh do 2 nguyên nhân: phổ biến là do mất nước thiếu hụt thể tích lưu
hành, cần bổ xung dịch và điện giải; hiếm hơn là do sốc nhiễm trùng-nhiễm độc vì
thoát dịch qua thành mạch, máu cô, cần truyền dịch thể nhanh, nhiều, kèm theo
Dopamin hoặc Dobutamin hoặc Corticoid.
Trước một STH, cần làm xét nghiệm nước tiểu 24 giờ, tỷ trọng, hematocrit,
cấy máu, đo áp lực TMTW và duy trì ở mức 2-5 cm H2O, đo axit lactic máu.
4.3.5. Cấp cứu suy hô hấp (SHH) theo nguyên nhân:
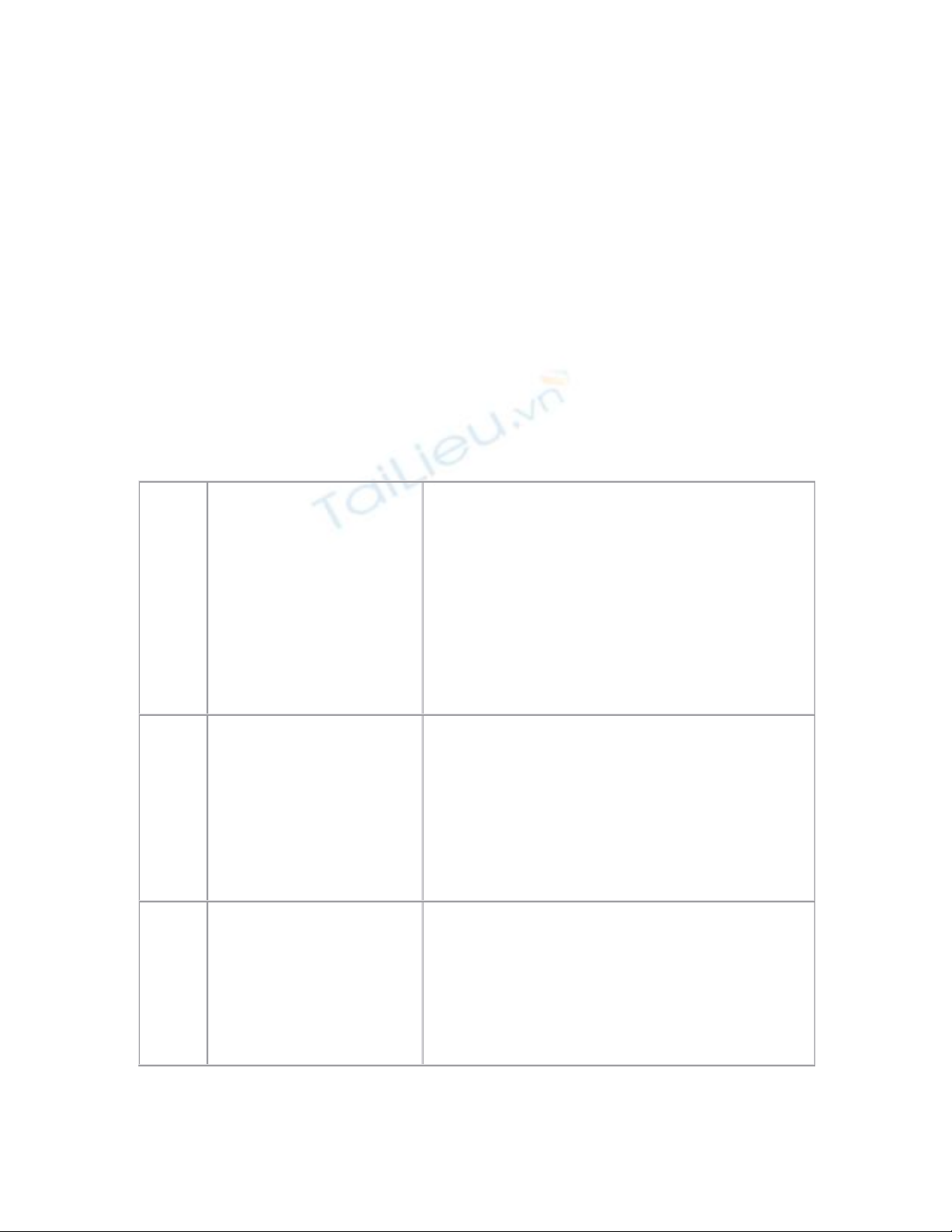
4 nguyên nhân suy hô hấp và cách sử trí:
1
Ứ đọng đờm r
ãi,
thở kh
ò khè do hôn mê
sâu + m
ất phản xạ nuốt
hoặc cuống lưỡi tụt.
Hút đờm rãi, đặt bệnh nhân nằm nghi
êng
đ
ầu, đặt Canuyn Mayo; giảm liều thuốc an định
thần kinh.
2
Phế quản phế vi
êm
bội nhiễm
Kháng sinh, thu
ốc ho long đờm, hút đờm
rãi vô trùng, sát trùng ống nội khí quản -
ống
Crizaberg - lỗ mở khí quản.
3
Th
ở Cheynes
Stokes, Kusamaul (xét
nghi
ệm pH máu, dự trữ
Cho thở oxy, tăng đậm độ oxy đư
ờng
vào, giải phóng đường thở, điều trị ph
ù não.
Truyền Natri bicarbonat 1,4%; đặt n
ội khí quản

kiềm, acid lactic máu). và hô hấp viện trợ.
4
Phù ph
ổi cấp hoặc
ARDS
Đ
ể đầu cao, chân thấp. ngừng mọi
đư
ờng truyền. Tăng nồng độ oxy,
choFurosemid 40mg t
ĩnh mạch, tăng dần tới
200mg n
ếu không thấy kết quả. Cho thở máy,
áp lực (+) cuối kỳ thở ra. Nếu không cải thi
ện:
có khi phải trích huyết 250ml đựng vào túi đ
ể
sau này truyền trở lại.
4.3.6. Cấp cứu suy thận cấp (STC):
• Trước một trường hợp đái ít, đầu tiên cần loại trừ STC chức năng do thiếu
nước: nếu áp lực TMTW giảm = 0 cmH2O, hematocrit cao, bệnh nhân khát môi
khô, đó là thiếu nước à cần truyền bổ sung nhanh huyết thanh mặn - ngọt đẳng tới
khi áp lực TMTW tới 5 cmH2O thì ngừng.
• STC thực thể là biến chứng của SRAT, với triệu chứng tăng Ure >
40mg% và Creatinine máu > 3mg%, hệ số thải Na > 2%, áp lực TMTW cao nhưng
vẫn đái ít vô niệu do hoại tử ống thận.
4.3.7. Cấp cứu xuất huyết do giảm tiểu cầu hoặc đông máu rải rác nội
mạch (ĐMRRNM):

Xuất huyết do giảm tiểu cầu và rối loạn ĐMRRNM ở lợi, máu cam, dưới
màng tiếp hợp, da, phủ tạng gặp ở gần 10% SRAT thể não.
Khi hematocrit < 20% cần truyền máu tươi, hoặc tiểu cầu, hoặc các yếu tố
đông máu tuỳ theo nhu cầu. Nếu thời gian Prothrombin hoặc thời gian
Thromboplastin dài, tiêm sinh tố K 10mg tĩnh mạch chậm.
4.3.8. Điều trị những biến chứng khác:
• Hạ đường huyết (< 40mg%): biểu hiện mạch nhanh nhỏ, HA hạ, khó thở,
da nhớp mồ hôi, đồng tử giãn, phản xạ gân xương giảm, hôn mê sâu hơn, xuất
hiện co giật; hay gặp ở: bệnh nhân nặng, điều trị Quinin; bệnh nhi, bệnh nhân thai
nghén.
Tiêm tĩnh mạch chậm 50ml Glucose 50% (1ml/1kg trẻ em), tuỳ theo mức
độ hạ đường huyết, tiếp theo truyền Glucose 5-10% tới khi hết hạ đường huyết.
• Nhiễm khuẩn bội nhiễm:
4.4. Chăm sóc bệnh nhân:
4.4.1. Chăm sóc, theo dõi lâm sàng:
4.4.3. Nuôi dưỡng bệnh nhân sớm:.
Cho ăn qua sonde chế độ lỏng, đủ calo.
















![Điện Tâm Đồ: Bài giảng lớp kỹ năng đọc [chuẩn nhất]](https://cdn.tailieu.vn/images/document/thumbnail/2026/20260204/hoaphuong0906/135x160/63751770260074.jpg)
![Bài giảng phòng ngừa lây nhiễm sởi trong cơ sở y tế [chuẩn nhất]](https://cdn.tailieu.vn/images/document/thumbnail/2026/20260204/hoaphuong0906/135x160/93831770260075.jpg)








