
LƯU Ý KHI KIỂM SOÁT
ĐÁP ỨNG THẤT
TRONG RUNG NHĨ
Bs Nguyễn Thanh Hiền

NỘI DUNG
Mở đầu
Vai trò KS TS
Lưu ý khi KS tần số
Kết luận

MỞ ĐẦU
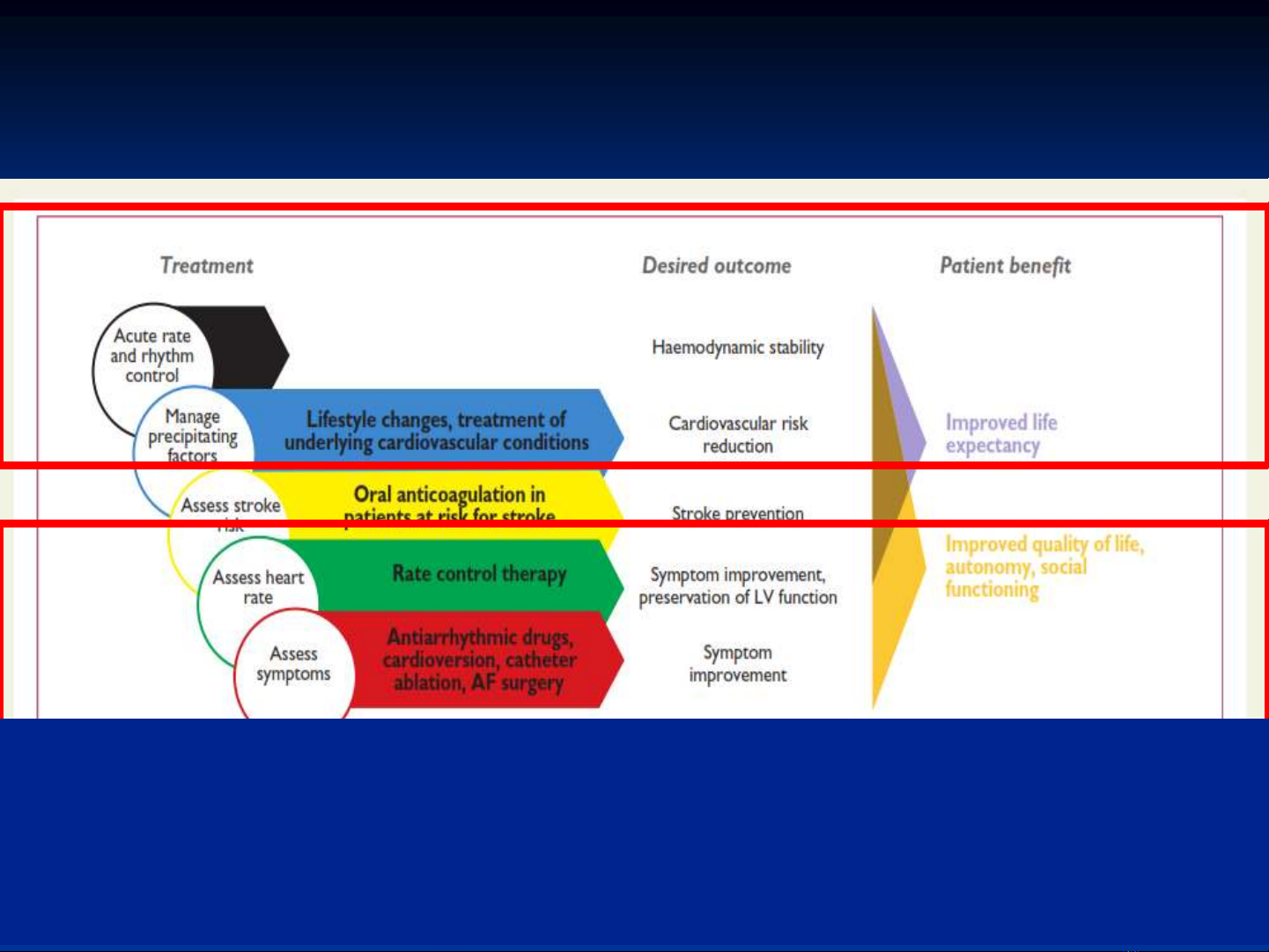
ĐT RN ban đầu:
(1) Xác định và ĐT các rối loạn đi kèm
(2) Có chiến lược điều chỉnh đúng những hậu quả do RLHĐ.
Kiểm soát TS là trọng tâm trong ĐT RN, kể cả BN chọn
chiến lược KS nhịp.
Chọn lựa ĐT:
Dựa theo tr/ch và đặc điểm LS của từng BN.
Là một phần trong chiến lược ĐT chung cho mọi BN RN.
Mục đích: điều chỉnh lại TS thất bị thay đổi do rung nhĩ (
mà không gặp phải trong nhịp xoang ) nhằm làm giảm
hoặc hết tr/ch, cải thiện HĐ, phòng ngừa ST (bệnh cơ
tim do nhịp nhanh) và giảm biến cốTM.
Rate control in atrial fi brillation. Lancet 2016; 388: 818–28.
Zipes.DP et al: Clinical arrhythmology and Eletrophysiology. A companion to Braunwatd’ Heart Disease. 2009: 208-286.
De Luna. AB: Clinical arrhythmology. Wiley-Blackwell. 2011: 128-155.
ACC 2014 & ESC 2016
±
CHIẾN LƯỢC ĐIỀU TRỊ RN
ESC 2016.
Uptodate 2016
Nguyên tắc chung ĐT ban đầu RN đáp ứng thất nhanh:
• Xác định tình trạng cấp cứu trong ĐT ban đầu (thuốc KS tần số
TM or uống, và/hoặc chuyển nhịp ngay lập tức or chọn lọc).
• Chọn giữa KS tần số và nhịp

SO SÁNH KIỂM SOÁT TS VÀ NHỊP
Là vấn đề quyết định quan trọng nhất
HIỆU QUẢ:
ƯU- NHƯỢC
Hiệu quả trên
chất lượng cuộc
sống
Trên suy tim và
chức năng thất
trái
Tử vong và nhập
viện
Lợi điểm:
Đơn giản
Ít nhiễm độc hơn
Ít xâm lấn hơn
Bất lợi:
Vẫn có tác dụng phụ
Có thể gây block AV, phải đốt nút AV và đòi
hỏi phải đặt PPM
Hiệu quả huyết động
LÀ ĐT NỀN TẢNG Ở BN RN
HIỆU QUẢ TƯƠNG ĐƯƠNG GIỮA KS TS VÀ NHỊP


























