
160
HỘI CHỨNG HELLP
1. ĐẠI CƢƠNG
Là một bệnh lý sản khoa đặc trưng bởi các biểu hiện: thiếu máu do tan máu,
tăng men gan và giảm tiểu cầu xuất hiện vào nửa cuối của thời kỳ có thai.
Tỷ lệ mắc bệnh là 2% - 12%, tỷ lệ tử vọng của mẹ là 35%.
Do có nguy cơ gây tử vong cả mẹ và thai, nên hội chứng HELLP thực sự là một
cấp cứu cần được chẩn đoán và xử trí cấp cứu tại các đơn vị sản khoa và hồi sức cấp cứu.
Ở Việt Nam chưa có số liệu chính xác về tỷ lệ mắc hội chứng HELLP.
2. NGUYÊN NHÂN
Nguyên nhân chưa rõ ràng, còn nhiều tranh cãi. Tuy nhiên đa số các tác giả đều
nhất trí bản chất của HELLP là một thể lâm sàng đặc biệt của tiền sản giật.
3. TRIỆU CHỨNG
3.1. Lâm sàng
- Phần lớn hội chứng HELLP xuất hiện trên nền một nhiễm độc thai nghén (tiền
sản giật hoặc sản giật:
+ Phù.
+ Tăng huyết áp.
+ Thai > 20 tuần.
+ Hội chứng HELLP xuất hiện khoảng 4 - 12% ở người bệnh tiền sản giật,
khoảng 30% các trường hợp HELLP xuất hiện các tuần đầu sau đẻ.
- Biểu hiện:
+ Cảm giác khó chịu (90%)
+ Đau thượng vị (65%)
+ Nhức đầu (31%): đau nhiều, mờ mắt, tình trạng dễ kích thích, tăng phản xạ
+ Buồn nôn và nôn.
- Phù, cao huyết áp,vàng da, xuất huyết dưới da
- Sản giật: trên nền tiền sản giật xuất hiện các cơn co giật, biểu hiện thương tổn
liên quan đến hệ thần kinh trung ương.
3.2. Cận lâm sàng
- Tan máu: xảy ra ở các mao mạch máu, do sự vận chuyển của các tế bào hồng
cầu trong lòng các mao mạch máu bị tổn thương. Các dấu hiệu của tan máu bao gồm:
+ Mảnh hồng cầu vỡ, hồng cầu bị biến dạng trên tiêu bản.
+ Bilirubin máu tăng.
+ Haptoglobin tăng.
+ LDH tăng.
- Tăng GOT, GPT: Nguyên nhân do thiếu máu tại gan, có thể dẫn tới nhồi máu
gan, các tổn thương này cắt nghĩa triệu chứng đau thượng vị, nôn, buồn nôn hoặc đau
hạ sườn phải, vàng da.

161
- Giảm tiểu cầu: Do tổn thương vi mạch chủ yếu là tổn thương nội mạch và co
thắt mạch. Hậu quả của serotonin và thromboxane A2 làm tăng ngưng kết tiểu cầu
trong lòng mạch.
4. CHẨN ĐOÁN
4.1. Chẩn đoán xác định:
Trên nền một người bệnh nhiễm độc thai nghén (tiền sản giật, sản giật) xuất
hiện tam chứng:
- Tan máu:
+ Các bất thường ở máu ngoại biên: mảnh vỡ hồng cầu, hồng cầu biến dạng.
+ Bilirubin toàn phần > 1,2 mg/dl.
+ LDH > 600 UI/l.
- Tăng men gan: GPT > 70 UI/l.
- Giảm tiểu cầu: số lượng tiểu cầu < 100.000/ mm3.
4.2. Chẩn đoán phân biệt
- Xuất huyết giảm tiểu cầu tắc mạch.
- Đông máu nội quản rải rác.
- Hội chứng có kháng thể kháng Phospholipid.
- Tăng huyết áp ác tính.
- Thiếu máu tan máu ure huyết cao.
- Viêm gan vi rút.
- Nhiễm trùng đường mật.
- Viêm gan nhiễm độc.
- Bệnh gan thoái hóa mỡ cấp tính ở người có thai.
Bảng chẩn đoán phân biệt của hội chứng HELLP với một số bệnh lý
Dấu hiệu
HELLP
Đông
máu nội
quản rải
rác
Xuất huyết
giảm tiểu
cầu tắc
mạch
Tan máu,
ure huyết
cao
Hội chứng
kháng
Phospholipid
Tăng
huyết áp
ác tính
Thần kinh
+/-
+/-
++
-
+/-
++
Suy thận
-
+/-
-
++
+/-
++
Suy gan
+
+/-
-
-
+/-
-
Chảy máu
+/-
+
+/-
+/-
+/-
-
Tiền sử
-
-
+/-
+/-
Sảy thai, tắc
mạch, lupus
Tăng
huyết áp
Tiểu cầu giảm
+
++
++
++
+
+
Howell dài
-
+
-
-
+
-
Prothrombin
dài
-
+
-
-
-
-
PDF
-
+
-
-
-
-

162
D - Dimer
-
+
-
-
-
-
VDRL
-
-
-
-
+
-
ANA
-
-
-
-
+
-
4.3. Phân loại, mức độ
- Theo phân loại hiệp hội sản phụ khoa Hoa kỳ năm 2000.
+ Hội chứng HELLP 1 phần (có 1 hoặc 2 dấu hiệu bất thường).
+ Hội chứng HELLP đầy đủ: có nhiều biến chứng cho mẹ nên chấm dứt
thai kỳ.
- Dựa trên số lượng tiểu cầu:
+ Độ I: < 50.000/ mm3.
+ Độ II: 50.000 – 100.000/ mm3.
+ Độ III: 100.000 – 150.000/ mm3.
5. XỬ TRÍ
5.1. Nguyên tắc xử trí
Ưu tiên cứu mẹ, lựa chọn thời điểm thích hợp xét đình chỉ thai nghén.
5.2. Xử trí ban đầu và vận chuyển cấp cứu
- Nếu có co giật:diazepam 10mg tiêm bắp,cho người bệnh nằm nghiêng
trái,chuẩn bị một đường truyền tĩnh mạch,duy tri bằng glucose 5% chảy chậm.
- Kiểm soát huyết áp < 140/90 mmHg: uống Aldomet 250 mg 2-4 viên,
Nifedipine 10-20 mg,nếu huyết áp tối đa trên 200 mm Hg có thể nhỏ dưới lưỡi 1-3
giọt Adalat,khi có thể truyền nicardipin tĩnh mạch 1-5 mg/giờ theo đáp ứng của người
bệnh.
- Đảm bảo hô hấp trên đường vận chuyển.
5.3. Xử trí tại bệnh viện
a) Điều trị cho mẹ
- Hạ huyết áp:
+ Nên khống chế huyết áp < 150/90 mmHg, tốt nhất là hạ con số huyết áp xuống
khoảng 10 – 15% con số ban đầu trong một vài giờ đầu.
+ Nên dùng thuốc hạ áp đường tĩnh mạch có tác dụng nhanh, ngắn, dễ điều
chỉnh, thuốc đuờng uống được gối dần thay thế truyền tĩnh mạch.
+ Thuốc ưu tiên: Nicardipin liều 1 – 5 mg/giờ, gối dần thuốc uống Nifedipine,
labetalol.
- Phòng ngừa co giật: Magie sunlfate liều bolus tĩnh mạch 2 – 4g, sau đó duy trì
truyền tĩnh mạch 1 – 2g/giờ (thận trọng khi suy thận).
- Sử dụng các chế phẩm máu:
+ Truyền máu chỉ nên khi Hematocrit < 25%, đặc biệt lưu ý khi mổ lấy thai.
+ Truyền tiểu cầu: mục đích dự phòng chảy máu khi cần can thiệp phẫu thuật
hoặc đẻ chỉ huy (truyền tiểu cầu khi tiểu cầu < 20.000/ml).

163
- Dịch truyền: do tăng tính thấm thành mạch nên thể tích thường bị giảm (cô đặc
máu) dẫn đến cường Cathecholamin gây tăng huyết áp khó kiểm soát, giảm tưới máu
thận. Tuy nhiên nếu bù dịch nhiều thì lại có nguy cơ cao gây phù phổi, nên phải theo
dõi liên tục ALTMTT và nước tiểu.
+ Corticoid: còn nhiều tranh cãi, tuy nhiên được sử dụng cho mục đích làm
trưởng thành phổi của thai nhi, giảm mức độ tổn thương gan.
+ Thay huyết tương (Plasma exchange - PEX): được chỉ định trong trường hợp
người bệnh ở mức độ nặng.
b) Đánh giá tình trạng thai nhi và quyết định thời điểm chấm dứt thai kỳ
Thời điểm chấm dứt thai kỳ tùy thuộc vào tình trạng bệnh của mẹ, đáp ứng với
điều trị của mẹ, tình trạng sức khỏe của thai và sự trưởng thành của thai.
6. TIÊN LƢỢNG VÀ BIẾN CHỨNG
- Tỷ lệ tử vọng mẹ khoảng 10%, tỷ lệ tử vong con từ 10% – 60% tùy thuộc tình
trạng bệnh của mẹ.
- 20% - 30% sẽ bị hội chứng HELLP trong lần mang thai tiếp theo và 40% bị
tiền sản giật trong những lần mang thai sau.
7. PHÒNG BỆNH
Quản lí thai nghén tốt, sớm phát hiện nhiễm độc thai nghén để điều trị kịp thời,
cần lưu ý các trường hợp có tiền sử nhiễm độc thai nghén, mắc hội chứng HELLP
trong những lần mang thai trước.
Tài liệu tham khảo
1. Vũ Văn Đính (2000):“Tiền sản giật và sản giật”. Cẩm nang cấp cứu, Nhà xuất
bản Y học, Tr:529-532.
2. Abildgaard U., Heimdal K. (2013), “Pathogenesis of the syndrome of
hemolysis, elevated liver enzymes, and low platelet count (HELLP): a review”.
Eur J Obstet Gynecol Reprod Biol. 166, Pp.117.
3. Alan D., Lauren N. (2013), “HELLP syndrome”, Current therapy in Obstetrics
and Gymecology 11, Pp. 288 – 293.
4. Benedetto C., Marozio L., Tancredi A. et al. (2011), “Biochemistry of HELLP
syndrome”, Adv Clin Chem, Pp. 53-85.
5. Burwick R.M., Feinberg B.B. (2013), “Eculizumab for the treatment of
preeclampsia/HELLP syndrome”, Placenta. 34, Pp. 201.
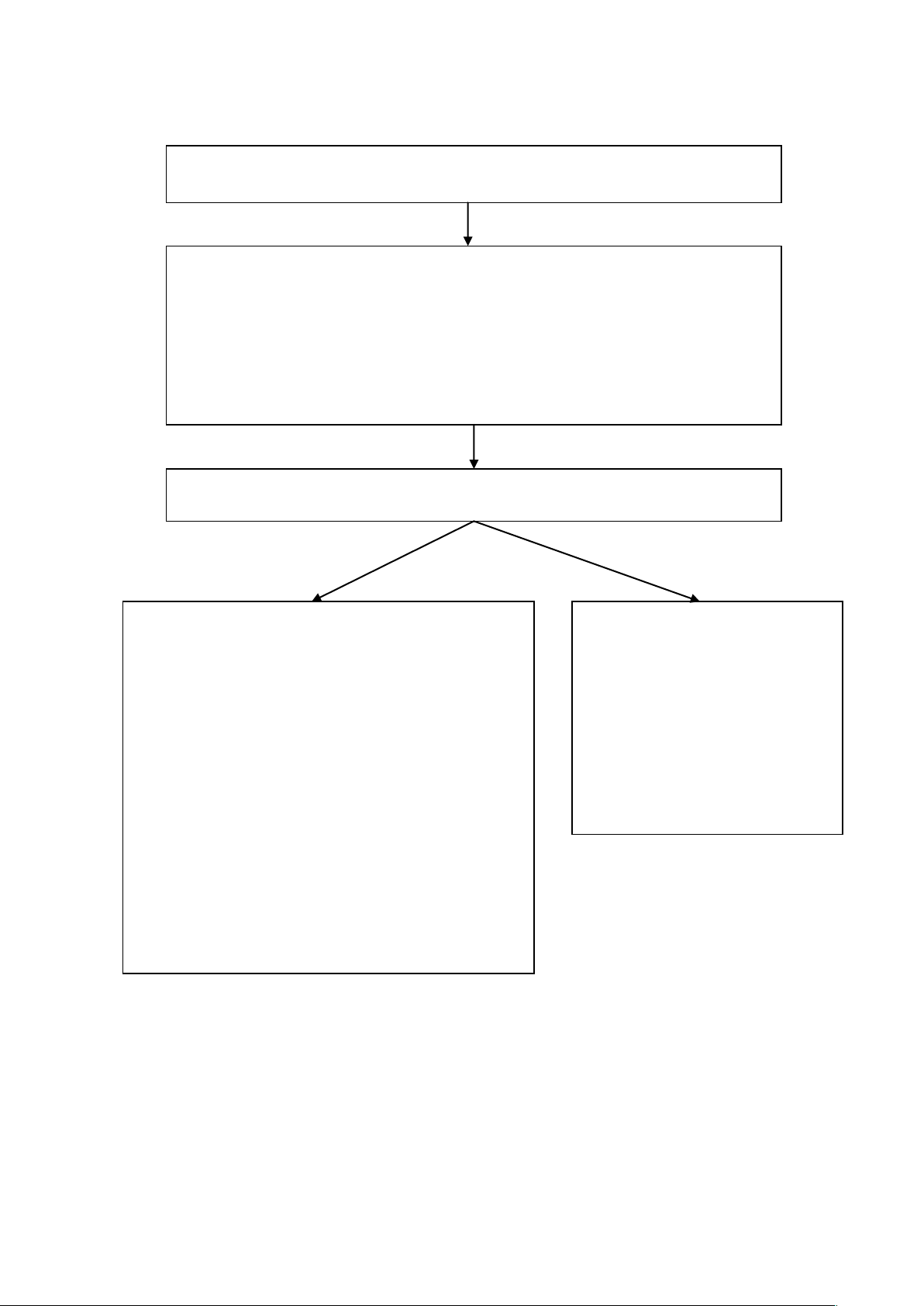
164
Sơ đồ xử trí hội chứng HELLP
Xử trí ban đầu và vận chuyển cấp cứu
- Diazepam 10mg tiêm bắp nếu co giật, có thể lặp lại sau 10 phút nếu
chưa cắt được cơn.
- Thuốc hạ áp aldomet 250mg x 2 - 4 viên; nifedipin 10 - 20mg. Nếu
huyết áp tối đa ≥ 200mmHg, nhỏ dưới lưỡi 2 - 3 giọt adalat/lần
- Đảm bảo hô hấp, tuần hoàn và tư thế an toàn trên đường vận chuyển.
Xử trí tại bệnh viện
Điều trị cho mẹ
- Hạ huyết áp:
+ Duy trì huyết áp < 150/90 mmHg
+ Ưu tiên nicardipin 1-5mg/giờ (truyền tĩnh mạch).
- Phòng chống co giật:
+ Diazepam 10 mg tĩnh mạch hoặc tiêm bắp nếu
đang co giật.
+ Megie sunlfate 2 - 4g tĩnh mạch, sau đó truyền
tĩnh mạch duy trì 1 - 2 g/giờ.
- Máu và các chế phẩm máu
+ Truyền hồng cầu khối khi Hct < 25%, đặc biệt
khi mổ lấy thai.
+ Tiểu cầu khi can thiệp phẫu thuật hoặc đẻ chỉ
huy.
- Truyền NaCl 0,9% đảm bảo thể tích tuần hoàn.
- Thay huyết tương khi người bệnh ở mức độ nặng.
Đánh giá tình trạng thai nhi và
quyết định thời điểm chấm dứt
thai kỳ
- Thời điểm chấm dứt thai kỳ tùy
thuộc vào tình trạng bệnh của
mẹ, đáp ứng với điều trị của mẹ,
tình trạng sức khỏe của thai và
sự trưởng thành của thai.
- Lưu ý sử dụng thuốc trưởng
thành phổi cho thai nhi.
Hội chứng HELLP




![Hướng dẫn chẩn đoán và xử trí hồi sức tích cực: Kiềm chuyển hóa [chuẩn nhất]](https://cdn.tailieu.vn/images/document/thumbnail/2025/20250520/leetranhh/135x160/7381747759907.jpg)


![Hướng dẫn chẩn đoán và xử trí hồi sức tích cực: Tăng natri máu [chuẩn nhất]](https://cdn.tailieu.vn/images/document/thumbnail/2025/20250520/leetranhh/135x160/9251747759916.jpg)



![Tổng hợp câu hỏi trắc nghiệm Nhi khoa [chuẩn nhất]](https://cdn.tailieu.vn/images/document/thumbnail/2025/20251016/phuongnguyen2005/135x160/41821768534165.jpg)














