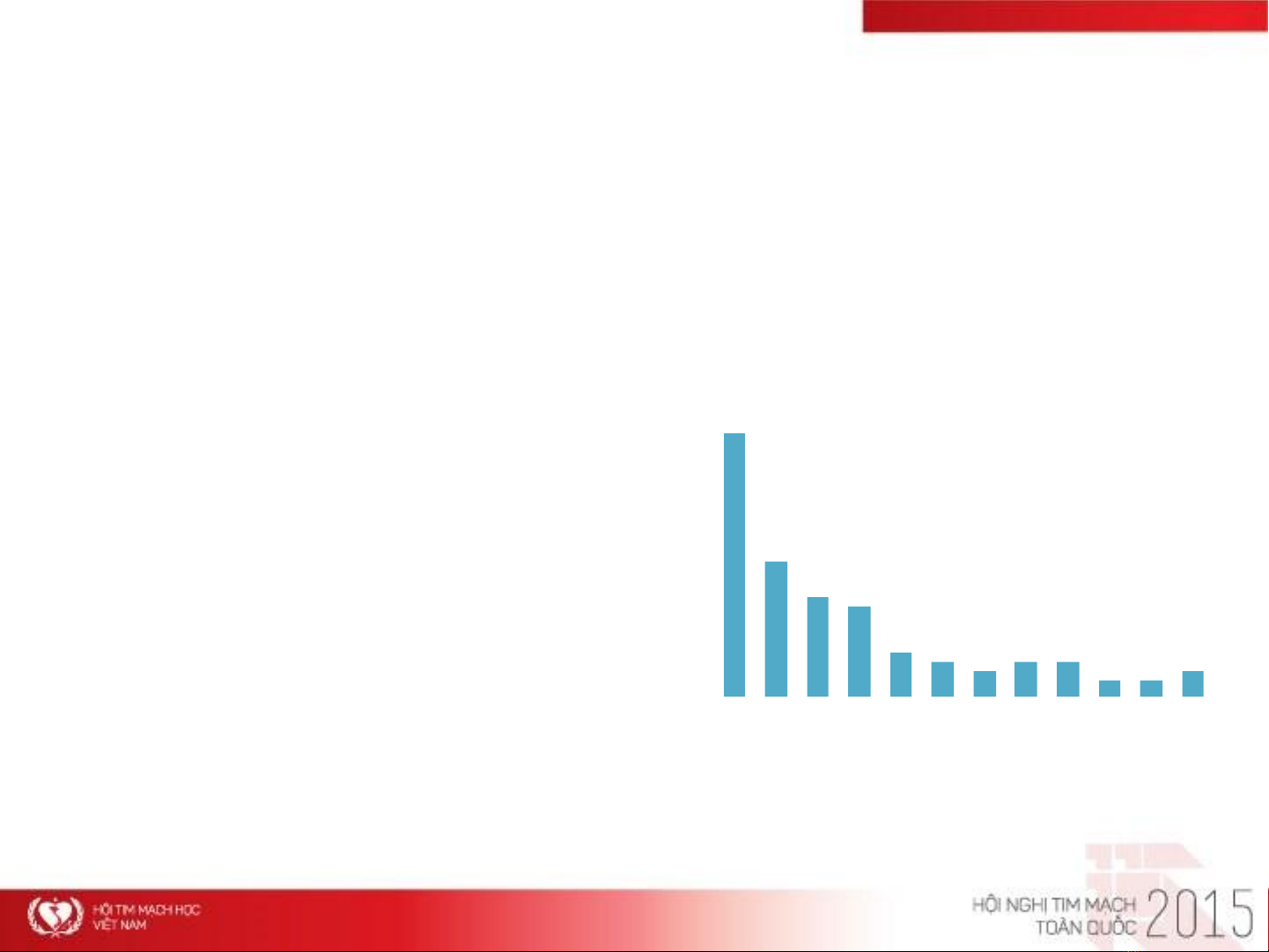
Nguy cơ tái phát TTHKTM kéo dài
•Nguy cơ tái phát cao nhất sau biến cố
cấp và giảm dần sau đó 1,2
–Điều trị kháng đông không đầy đủ
(không kiểm soát INR khi sử dụng
VKA) là yếu tố nguy cơ tái phát sớm 1
•Nguy cơ tái phát không bao giờ biến
mất
–Thậm chí sau 10 năm, nguy cơ tái phát
vẫn không về mức 0 3
1. Konstantinides et al, 2014; 2. Limone et al, 2013; 3. Prandoni et al, 2007
Venous thromboembolic events
per person-year
Tỉ lệ tái phát TTHKTM sau HKTMS/TTP2
0
0.05
0.1
0.15
0.2
0.25
0.3
0.35
12345678910 11 12
Thời gian tái phát (tuần) sau biến cố ban đầu





