
Thông liên nhĩ ở trẻ
lượt xem 3
download
 Download
Vui lòng tải xuống để xem tài liệu đầy đủ
Download
Vui lòng tải xuống để xem tài liệu đầy đủ
Mục tiêu: nêu được định nghĩa, dịch tễ, giải phẩu và sinh lý bệnh thông liên nhĩ; trình bày triệu chứng lâm sàng và cận lâm sàng, chẩn đoán tln; nêu các biến chứng của bệnh thông liên nhĩ; trình bày cách điều trị và phòng bệnh thông liên nhĩ.
Bình luận(0) Đăng nhập để gửi bình luận!
Nội dung Text: Thông liên nhĩ ở trẻ
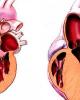
- THÔNG LIÊN NHĨ (TLN) CIA: Communication inter auriculaire, ASD: Atrial Septal Defect * Mục tiêu: 1. Nêu được định nghĩa, dịch tễ, giải phẩu và sinh lý bệnh thông liên nhĩ (TLN) 2. Trình bày triệu chứng lâm sàng và cận lâm sàng, chẩn đoán TLN. 3. Nêu các biến chứng của bệnh thông liên nhĩ 4. Trình bày cách điều trị và phòng bệnh TLN * Nội dung: 1. Định nghĩa và lịch sử bệnh thông liên nhĩ 1.1. Định nghĩa: TLN là tình trạng còn tồn tại một hay nhiều lỗ thông bất thường ở vách liên nhĩ sau khi sinh. 1.2. Lịch sử: TLN được mô tả đầu tiên về giải phẩu bệnh lý bởi Rokitansky (1875). Năm 1941, Bedford và cộng sự đã mô tả biểu hiện lâm sàng của bệnh này,... 2. Dịch tễ học Theo thống kê của OMS tỷ lệ mắc bệnh TBS 0.5 - 0.8 % trong đó TLT đứng hàng đầu tiếp đến là TLN khoảng 6-8% - Ở Âu Mỹ: thông liên thất (TLT) 28%, thông liên nhĩ (TLN) 10,3%, hẹp động mạch phổi (HĐMP) 9,9%, còn ống động mạch (COĐM) 9,8%, tứ chứng Fallot (TOF) 9,7 %, Hẹp eo động mạch chủ (HEĐMC) 5,1% và hoán vị đại động mạch (TGA) 4,9% .. - Bệnh viện Nhi đồng TP.HCM, TLT chiếm tỉ lệ 40%, TOF 16%, TLN 13%, COĐM 7,4%, HĐMP 7,3%, ống thông nhĩ thất/kênh nhĩ thất/thông sàng nhĩ thất 2,3%... 3. Giải phẫu bệnh học Vách liên nhĩ thứ phát hình thành và phát triển nằm phần cao và bên phải của vách liên nhĩ Vách liên nhĩ nguyên phát (septum primum) hình thành và phát triển nằm phần thấp bên trái của vách liên nhĩ có sự tham gia của gối nội tâm mạc, lúc thời kỳ bào thai 2 vách nầy không áp sát và dính nhau, máu từ tĩnh mạch chủ dưới đổ về nhĩ phải nhờ áp lực lớn hơn nhĩ trái và van Eustachi hướng dòng máu bên nhĩ phải chảy qua lỗ bầu dục của vách liên nhĩ để vào nhĩ trái. Khi ra đời áp lực nhĩ trái lớn hơn nên ép vách nhĩ nguyên phát dính vào vách liên nhĩ và làm bít lỗ bầu dục. Do đó khi khiếm khuyết sự phát triển vách liên nhĩ thứ phát sẽ gây nên TLN thứ phát, còn khuyết vách liên nhĩ nguyên phát gọi là TLN tiên phát. Chú ý thêm rằng khi thông liên nhĩ nguyên phát có thể ảnh hưởng đến vách nhĩ thất hay vách thất (do khuyết gối nội tâm mạc gây nên kênh nhĩ thất). Một số trường hợp sau sinh ra đời trẻ còn tồn tại lỗ bầu dục.vĩnh viễn, và chỉ ở vùng lỗ bầu dục thôi. Còn các khiếm khuyết tại các xoang mạch vành, hay kế cận các tĩnh mạch chủ trên, dưới, thật sự không phải của vách liên nhĩ. Tuy nhiên để đơn giản hóa, các tổn thương này cũng được gọi là TLN - TLN lỗ thứ phát nằm phần cao vách liên nhĩ, thường gặp nhất 70% - TLN tiên phát do phát triển bất thường gối nội tâm mạc nằm phần thấp vách liên nhĩ (Endocardial cushion malformation) 20%, có thể kèm tổn thương vách nhĩ-thất valve 2, 3 lá và vách liên thất (kênh nhĩ thất) - Ít gặp hơn: 6-8% là tổn thương vách liên nhĩ ở các xoang tĩnh mạch chủ trên hoặc tĩnh mạch chủ dưới đổ vào - Hiếm gặp hơn TLN nơi xoang tĩnh mạch vành (TMV) 1
- Chú thích - RV: right ventricle; - VCS: superior caval vein; - VCI: inferior caval vein; - 1. Lỗ TLN ở soang TMC trên; - 2. Lỗ TLN ở soang TMC dưới; - 3. TLN thứ phát; - 4. TLN soang TMV; - 5. TLN nguyên phát. Sơ đồ hình 1: Vị trí thông liên nhĩ Chú thích: - ĐMC: Aort - Nhĩ trái: Left atrium - TLN: Atrial septal defect - Nhĩ phải: Right atrium - Thất trái: Left ventricle Hình 2: Tổn thương cơ thể học và huyết động của TLN lỗ thứ phát Hình 2: Tổn thương cơ thể học và huyết động của TLN lỗ tiên phát 4. Huyết động học và sinh lý bệnh 2
- Bình thường sau khi sinh dòng tuần hoàn thai nhi ngưng hoạt động để thay thế dòng tuần hoàn bình thường. Máu từ TMC trên và dưới đổ về nhĩ phải xuống thất phải lên ĐMP trao đổi khí về TMP xuống nhĩ trái, khi có lỗ TLN thì một lượng máu từ nhĩ trái chảy sang nhĩ phải (shunt trái phải) cộng với máu nhĩ phải qua valve 3 lá lên ĐMP sau trao đổi khí rồi chảy vào tĩnh mạch phổi (TMP) tiếp tục vào nhĩ trái từ đây máu một phần lại qua lỗ liên nhĩ qua nhĩ phải còn lại đa phần xuống thất trái như vậy thất phải giai đoạn đầu tăng gánh tâm trương giai đoạn sau tăng gánh tâm thu khi có tăng áp phổi còn thất trái nhận lượng máu về ít hơn so với tim bình thường nên chức năng thất trái không ảnh hưởng trừ khi có đảo shunt. 5. Lâm sàng và cận lâm sàng TLN Dưới đây trình bày 2 thể thường gặp: TLN lỗ thứ phát và TLN lỗ tiên phát 5.1. TLN lỗ thứ phát (Ostium secundum defect): gần, tại lỗ bầu dục, Chiều Shunt trái - phải, tùy kích thước và lưu lượng luồng shunt, hậu quả thất phải tăng gánh thể tích và tăng lưu lượng tuần hoàn phổi dẫn đến tăng áp phổi rồi tăng gánh tâm thu thất phải ở giai đoạn muộn nên thất phải dãn và dầy ra. Chức năng thất phải và chức năng phổi bị ảnh hưởng. Phân mức độ lỗ TLN: chưa có thống nhất cách phân mức độ lỗ TLN, có nhiều kích thước tùy theo tác giả nghiên cứu đưa ra như nhỏ, vừa và lớn/rộng nhưng nêu kích thước cụ thể. Dưới đây xin nêu kích thước lỗ TLN của một nhóm tác giả nghiên cứu đưa ra. 5.1.1. Lỗ thông nhỏ (>3 - < 6mm)/(a small ASD >3 to < 6 mm) lưu lượng máu lên phổi tăng không đáng kể sẽ ít hay không ảnh hưởng chức năng tim phổi. - Biểu hiện lâm sàng: thường không rõ ở giai đoạn đầu. Sau nhiều năm phát hiên tình cờ hay xuất hiện các triêu chứng hay biến chứng ở tuổi trung niên hay tuổi già. + Nghe phát hiện tiếng thổi tâm thu ở van ĐMP 2-3/6 (đáy tim bên trái), tiếng T2 gần như bình thường. - Cận lâm sàng: + X-Quang và ECG chưa có biến đổi + Phát hiện bằng siêu âm –Doppler tim ít khi cần thông tim: thấy lỗ thông nhỏ, vị trí vùng vách thứ phát, chiều shunt trái phải, áp lực ĐMP (ALĐMP) chưa cao,… - Diễn tiến: Cần theo dõi siêu âm Doppler tim hàng 6 tháng hay năm tùy tiến triển của bệnh. Có thể tự bít > 85% nếu d < 3mm. Có một số nghiên cứu cho thấy một số ít trường hợp tiến triển rộng hơn. - Xử trí: Theo dõi, chăm sóc, dinh dưỡng, ngừa phòng tránh nhiễm trùng, tiêm ngừa phòng các bệnh nhiễm trùng nếu không có chống chỉ định. 5.1.2. Lỗ thông vừa (> 6 - < 12mm)/(moderate ASD ≥ 6 to < 12 mm) lưu lượng máu lên phổi tăng đáng kể làm ảnh hưởng chức năng tim phổi: giai đoạn sớm ảnh hưởng ít về muộn sau nầy ảnh hưởng nhiều tùy kích thước lỗ thông và lưu lượng máu lên phổi và diễn tiến tăng áp phổi. - Lâm sàng: triệu chứng cơ năng ít ảnh hưởng, có thể khó thở khi gắng sức. Thực thể nghe được tiếng thổi tâm thu 2/6-3/6 ở van ĐMP, T2 mạnh và có thể có tách đôi. - Cận lâm sàng: + X-Quang: Bóng tim hơi to, dãn cung thất phải với mõm tim chênh lên xa cơ hoành, dãn cung ĐMP và tăng tưới máu phổi hay tăng tuần hoàn phổi. + ECG: Trục phải, dầy thất phải, có thể có dầy nhĩ phải. + Siêu âm Doppler tim: tìm phát hiện các triệu chứng như trên với lỗ rộng hơn, lưu lượng máu nhiều hơn, có tăng áp ĐMP, dầy dãn buồng thất phải,… - Diễn triển: TLN tùy tác giả nếu d từ 4 - < 8mm khả năng tự đóng dao động từ 36%. - Xử trí: Theo dõi bằng siêu âm Doppler tim, điều trị nội khoa làm chậm tiến triển của TAĐMP, chăm sóc, dinh dưỡng, sinh hoạt thích hợp, phòng ngừa nhiễm trùng. Điều trị bằng thông tim hay phẩu thuật kịp thời thích hợp, hiệu quả cao và cải thiện chất lượng cuộc sống cho trẻ nhiều. 5.1.3. Thông liên nhĩ lỗ lớn (large defects ≥ 12 mm), lưu lượng máu lên phổi tăng nhiều, tiến triển nhanh hơn đến cao áp phổi, ảnh hưởng chức năng tim phổi nhanh hơn và diễn tiến nặng nhanh hơn. 3
- - Lâm sàng: Trẻ có thể chậm lớn, mệt khi gắng sức/bú/ăn và đổ mồ hôi nhiều, viêm phổi tái phát. Nghe tim thấy tiếng thổi tâm thu khoảng 2/6 kèm với tiếng T2 mạnh tách đôi ở ổ van ÐMP, tiếng T1 cũng mạnh. Sờ có thể Harzer (+) - Cận lâm sàng: + X.quang: tim to, cung ÐMP phồng/dãn, tăng tuần hoàn phổi chủ động. + ECG: trục phải, dày nhĩ phải, dày thất phải, bloc nhánh phải không hoàn toàn. + Siêu âm-Doppler tim: thấy lỗ TLN rộng, giãn buồng thất phải nhiều có thể thấy hở van 3 lá, TAĐMP. - Diễn tiến: khả năng tự đóng không có, biến chứng thường gặp là viêm phế quản phổi tái phát, suy tim phải, rối loạn nhịp, tăng áp lực động mạch phổi, suy dinh dưỡng. Ít hay hiếm khi viêm nội tâm mạc nhiễm khuẩn. Nếu không điều trị kịp thời, tình trạng TAĐMP nặng rồi cố định, đảo shunt (phức hợp Eisenmenger). - Xử trí: Theo dõi bằng siêu âm, điều trị nội khoa không có hiệu quả, tạm thời làm chậm hoặc hạn chế hay phòng ngừa các biến chứng. Điều trị phẩu thuật hay đặt catheter làm bít lỗ thông, kết quả cao và cải thiện chất lượng cuộc sống cho trẻ. 5.2. TLN lỗ tiên phát và ống thông nhĩ thất: được xếp chung vì có cùng nguồn gốc phôi thai học gây nên những khiếm khuyết phát triển của gối nội tâm mạc làm tổn thương vách liên nhĩ và vách nhĩ thất (valve 2, 3 lá mà nhất là valve 2 lá) còn gọi là kênh nhĩ thất bán phần, nếu vách liên nhĩ- vách liên thất-vách nhĩ thất bị tổn thương thông nhau gọi là kênh nhĩ thất toàn phần/thông sàn nhĩ thất 5.2.1. Giải phẩu bệnh học: TLN lỗ tiên phát nằm phần dưới vách liên nhĩ và có thể liền vòng van 2 lá và 3 lá gây thêm các tổn thương phối hợp: van 2 lá chẻ đôi hoặc bất thường của lá vách van 3 lá. + Ống thông nhĩ thất (Canal Atrio-Ventriculaire/Communication inter-auriculo - ventriculaire/Endocardial Cushion Defect/Common Atrio-ventricular Canal) là tổn thương vách liên nhĩ-vách liên thất và vòng van nhĩ thất. Thường gặp ở trẻ bị hội chứng Down và đôi khi kèm theo hẹp van ĐMP. + Một số thể trung gian: TLN tiên phát kèm chẻ đôi lá trước van 2 lá hoặc bất thường lá vách van 3 lá, hoặc TLT nhẹ. TLT cao và biến dạng van nhĩ thất. 5.2.2. Sinh lý bệnh học: TLN lỗ tiên phát có Shunt tráiphải kèm hở van 2 lá, áp suất ĐMP có thể bình thường hoặc tăng. Trong khi đó ống thông nhĩ thất: Shunt tráiphải thường có TAĐMP vì shunt thông từ thất trái nhĩ phải, tăng lượng máu lên phổi. 5.2.3. Lâm sàng: TLN lỗ tiên phát: âm thổi tâm thu dạng phụt ở van ĐMP, T2 vang mạnh và tách đôi cố định, đôi khi kèm âm thổi tâm trương nhẹ, âm sắc trầm ở mũi ức do hẹp 3 lá cơ năng và âm thổi tâm thu của hở van 2 lá. Biến chứng suy tim sớm với tim to và bội nhiễm phổi liên tục với tim to nhiều, hoặc trung bình, gan lớn, tím nhẹ môi, móng tay, móng chân và chậm phát triển thể chất. 5.2.4. Cận lâm sàng: + XQ: tim to cả 2 thất và nhĩ phải, cung ĐMP dãn to, tăng tuần hoàn phổi + ECG: trục lệch trái, phì 2 thất, hoặc thất phải, Bloc nhánh phải, PR dài. + Siêu âm: thất phải và trái to, van 2 lá xâm lấn sang thất trái, hình ảnh khiếm khuyết của vách liên thất và bất thường van 2 lá và 3 lá . 5.2.5. Diễn tiến: + TLN lỗ tiên phát tùy thuộc luồng Shunt, sức cản mạch máu phổi, độ hở van 2 lá, thường nặng đưa đến biến chứng suy tim sớm . + Ống thông nhĩ thất: diễn tiến nặng, biến chứng suy tim sớm, bội nhiễm phổi ít khi sống đến 4 - 5 tuổi. 5.2.6. Điều trị: + Nội khoa làm chậm/hạn chế/phòng ngừa các biến chứng, thực hiện tại bệnh viện Huyện hoặc Tỉnh. Tại trạm y tế quản lý giáo dục bệnh nhi và hướng dẫn gia đình về biện pháp phòng ngừa các biến chứng. 4
- + Ngoại khoa: Catheter giúp chèn bóng làm bít lổ thông hoặc phẩu thuật triệt để thành công 90-95% tại Viện tim hoặc bệnh viện thành phố. 6. Phòng bệnh: tương tự như TBS, TLT…TLN cũng ảnh hưởng chất lượng cuộc sống trẻ, kinh tế tinh thần gia đình. Một số nguyên nhân, nguy cơ có thê phòng tránh bệnh TLN chúng ta cần quan tâm trong vấn đề giáo dục kiến thức, tác động lên các yếu tố nguy cơ, cần chẩn đoán sớm điều trị tích cực nội ngoại khoa kịp thời đúng lúc và thích hợp. Hiệu quả điều trị cao, kết quả tốt và cải thiện rất tốt chất lượng cuộc sống của trẻ. Tóm lại: TLN gặp khoảng 10% trẻ tim bẩm sinh, lỗ thông nhỏ ít ảnh hưởng tim phổi và khả năng tự bít cao, còn lỗ vừa và to thì diễn tiến cao áp phổi, suy tim và các biến chứng chậm hay nhanh tùy kích thước lổ thông và lưu lượng luồng thông. Khả năng điều trị thành công về ngoai khoa hay đặt catheter cao, kết quả cải thiện tốt chất lượng cuộc sống của trẻ, chú ý vấn đề phòng bệnh tránh các yếu tố nguy cơ. * Tài liệu tham khảo: 1. Hoàng Trọng Kim (1995), “Đại cương tim bẩm sinh và thông liên nhĩ”, Bài giảng Nhi khoa, Bộ môn Nhi, Đại Học Y Dược TP. HCM, NXB Đà Nẵng 2. Phan Hùng Việt (2005), “Bệnh tim bẩm sinh và thông liên nhĩ”. Giáo trình giảng dạy chuyên khoa I. Bộ môn Nhi, Đại học Y khoa Huế, tr. 7-12. 3. Behrman (2000), “Epidemiology of Congenital Heart Disease and atrial septal defect”, Nelson Textbook of Pediatrics, 16th Edition. 5

CÓ THỂ BẠN MUỐN DOWNLOAD
-

Giáo trình Sử dụng thuốc ở trẻ em
 13 p |
13 p |  613
|
613
|  246
246
-

Bài giảng Thông liên nhĩ
 44 p |
44 p |  252
|
252
|  73
73
-

Biện pháp điều trị thông liên thất
 5 p |
5 p |  207
|
207
|  18
18
-

ĐẶC ĐIỂM THÔNG LIÊN NHĨ ĐƠN THUẦN Ở TRẺ EM
 14 p |
14 p |  115
|
115
|  14
14
-
Bệnh thông liên thất ở trẻ
 8 p |
8 p |  121
|
121
|  7
7
-

Chấn thương sọ não ở trẻ nhỏ – Hiểm họa khôn lường
 7 p |
7 p |  91
|
91
|  5
5
-

Bài giảng Nghiên cứu đặc điểm rối loạn nhịp tim sau phẫu thuật thông liên thất ở trẻ em tại bệnh viện nhi trung ương
 34 p |
34 p |  40
|
40
|  5
5
-

Gia tăng bệnh viêm màng não ở trẻ
 5 p |
5 p |  76
|
76
|  4
4
-

Phòng ngừa bệnh tim không tím ở trẻ sơ sinh
 6 p |
6 p |  64
|
64
|  3
3
-

Phòng ngừa bệnh tim không tím ở trẻ sơ sinh
 5 p |
5 p |  63
|
63
|  3
3
-

Đặc điểm lâm sàng, cận lâm sàng và kết quả điều trị suy hô hấp ở trẻ sơ sinh non tháng bằng thông khí áp lực dương liên tục qua mũi tại Bệnh viện Nhi đồng Cần Thơ năm 2022 – 2023
 7 p |
7 p |  7
|
7
|  2
2
-

Rối loạn chuyển hóa glucose ở bệnh nhi béo phì
 7 p |
7 p |  6
|
6
|  2
2
-

Bài giảng Đặc điểm lâm sàng và chi phí điều trị tim bẩm sinh nặng ở trẻ sơ sinh tại Bệnh viện Nhi Đồng 1 năm 2017 – 2018 - THS. BSCK2. Võ Đức Trí
 52 p |
52 p |  52
|
52
|  2
2
-

Thực trạng dinh dưỡng và một số yếu tố liên quan ở trẻ dưới 24 tháng tuổi bị viêm phổi tại Bệnh viện Nhi Trung ương
 8 p |
8 p |  4
|
4
|  1
1
-

Nghiên cứu đặc điểm lâm sàng, cận lâm sàng của viêm tiểu phế quản cấp ở trẻ em từ 2 tháng đến 2 tuổi
 8 p |
8 p |  9
|
9
|  1
1
-

Đặc điểm và yếu tố tiên lượng nặng của hội chứng viêm đa hệ thống ở trẻ em (MIS-C) tại Bệnh viện Nhi Đồng Cần Thơ năm 2021-2022
 7 p |
7 p |  3
|
3
|  1
1
-

Nghiên cứu bệnh chứng về yếu tố liên quan đến chẩn đoán muộn tim bẩm sinh ở trẻ em
 5 p |
5 p |  3
|
3
|  1
1
Chịu trách nhiệm nội dung:
Nguyễn Công Hà - Giám đốc Công ty TNHH TÀI LIỆU TRỰC TUYẾN VI NA
LIÊN HỆ
Địa chỉ: P402, 54A Nơ Trang Long, Phường 14, Q.Bình Thạnh, TP.HCM
Hotline: 093 303 0098
Email: support@tailieu.vn








